Nouvel article rédigé par notre nouvel expert, Arnaud MAILLE
pilote de ligne instructeur , consultant en CRM et Facteurs Humains Organisationnels
Il est commandant de bord sur Boeing 747-8, consultant en Crew Ressource Management (CRM) et en Facteurs Humains organisationnels. Il intervient en entreprise et dans le secteur médical.
Les 8 pistes complémentaires :
Relire la troisième partie de cet article.
Piste 9 : Ne décollez pas sans check-list !
Véritable barrière contre l’erreur humaine et outil essentiel de communication au sein de l’équipe, la check-list est devenue incontournable dans l’aviation. Elle permet de structurer la coopération et d’augmenter l’efficacité de l’équipe. Elle permet une détection croisée des erreurs et déviations.
Dans un avion la lecture d’une check-list est un moment important où les deux pilotes vont communiquer. C’est un moment critique où l’on vérifie que tout est en ordre pour le décollage, un moment où l’on peut encore tout arrêter. « NO-GO ».
Je dis souvent aux équipes médicales que ce moment est un peu solennel. Qu’il faut lui donner son importance, il faut entrer en communication avec l’équipe à travers cette check-list. Il faut chercher le contact visuel avec la personne qui répond aux items énoncés.
Si la check-list est bien faite, tout a été vérifié ! C’est un outil qui sécurise le patient mais aussi l’équipe.
La vérification orale s’effectue en présence du ou des chirurgiens, anesthésistes, IADE-IBODE/IDE circulante, c’est indispensable. Cela constitue la dernière occasion de croiser les d’informations importantes en présence de tous les membres de l’équipe.
L’exemple de l’Antibioprophylaxie qui est effectuée par une IADE, vérifiée par le MAR mais qui reste la co-responsabilité du chirurgien. Depuis peu la Haute Autorité de Santé a autorisé les Sociétés Savantes à adapter les check-lists par spécialité, en rajoutant par exemple la stérilité des urines dans la check-list d’urologie.
Piste 10 : Double vérifiez, c’est indispensable pour garantir la sécurité de votre patient.
L’essence de la check-list « aviation » c’est la double vérification.
Je me suis rendu compte lors de mes observations dans le bloc que le concept de double vérification n’était pas toujours compris. Le principe d’une check-list est de double vérifier un item sans quoi son efficacité est limitée. Souvent d’ailleurs les analyses d’EIG montrent que les check-lists avaient été complétées et pourtant une erreur d’identité ou de côté s’est malheureusement produite.
J’explique aux équipes médicales que lorsqu’un commandant de bord demande la check-list « avant décollage », qui contient par exemple la position des volets, il va vérifier que la position choisie pour le décollage et la position actuelle des volets sélectionnée correspondent. Mais aussi, et c’est essentiel qu’elle soit bien indiquée sur le tableau de bord. En d’autres termes, le pilote qui lit la check-list annonce « volets » et le commandant de bord répond « 20° » en lisant la position sur le tableau de bord. L’autre pilote n’accepte pas la réponse aveuglément mais va aussi vérifier à son tour que le cran de volet affiché (20°) correspond bien au cran de volet choisi (20°).
Faisons maintenant une analogie avec l’item « côté » dans la check-list « avant incision » du bloc. Lorsque l’infirmière circulante énonce « côté », le chirurgien répond « gauche », ce qu’il doit vérifier avec son dossier de consultation, ou éventuellement de mémoire s’il vient de consulter son dossier.
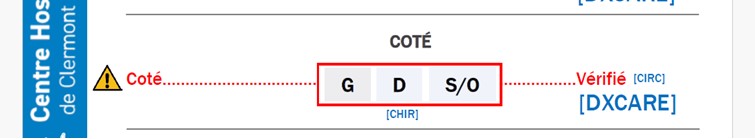
Il est maintenant impératif que l’infirmière circulante double vérifie sur une autre source d’information (dossier patient papier ou informatisé). Elle ne devrait pas juste accepter la réponse du chirurgien. Si la réponse du chirurgien coïncide avec le dossier patient (papier ou informatisé) alors l’item est validé, l’infirmière circulante annonce « vérifié » La check-list peut continuer. Dans le cas contraire la check-list doit être stoppée. (item NO-GO). Cela nécessite une communication bienveillante et respectueuse dans l’énoncé et l’écoute où chacun s’exprime librement sans crainte.
Piste 11 : Simplifiez vos check-lists en fusionnant les deux temps
On sait depuis longtemps dans l’aviation que si les check-lists sont trop longues ou mal adaptées, elles sont généralement mal faites ou pire elles ne sont pas faites. Nous les avons énormément simplifiés Il faut se rappeler qu’elles ne sont pas là pour tout vérifier mais seulement les items essentiels à la sécurité de l’appareil. Sur un appareil très gros porteur comme le Boeing 747-8, la check-list avant décollage n’est composée que d’un seul item.
Pour comprendre ce principe, pourquoi n’inclut-on pas l’item « portes » dans la check-list avant décollage sur un avion de ligne ? Et bien si le décollage avec une porte ouverte laisserait certainement un bien mauvais souvenir aux passagers, cela ne pose pas en soit un risque majeur pour l’avion et ses occupants. A contrario l’oubli des volets serait fatal et doit ainsi être vérifié avant le décollage. Rappelez-vous le vol SPANAIR 5022 évoqué en partie 1 de cet article, 154 personnes ont perdu la vie car la check-list avant décollage n’a pas été effectuée de manière assez rigoureuse. L’avion n’était pas configuré correctement pour le décollage, ses volets et becs de bord d’attaque n’étant pas déployés. Ceci a provoqué un décrochage de l’avion dans les secondes qui ont suivi son envol et son crash.
Le pas de géant de la Haute Autorité de Santé
La HAS sensibilise énormément sur le sujet et l’importance de la check-list. Consciente que la check-list n’est pas toujours employée de façon optimale et que son contenu peut perdre de son sens au quotidien pour les professionnels, elle a fait un pas de géant En mars 2023 en proposant aux professionnels de la simplifier et de l’adapter à chaque spécialité.
Sous réserve de respecter certains prérequis, on peut maintenant fusionner les temps 1 et 2 et ainsi simplifier la check-list. Je pense que c’est une excellente initiative qui va redynamiser son utilisation là où elle n’était pas toujours suffisamment utilisée et être vue comme un véritable rempart contre les EIG et l’erreur humaine.
Cette personnalisation de la check-list, certains établissements y pensaient déjà, preuve du besoin. Toujours en quête d’amélioration de la sécurité de ses patients, la Polyclinique Saint Côme de Compiègne avait lancé en 2021 une réflexion sur la check-list. C’est à cette occasion que j’ai rencontré Christophe Chauffray, le charismatique responsable du bloc opératoire. Une belle rencontre entre deux mondes et deux passionnés. Christophe m’a ouvert son monde, m’a tout expliqué sur la check-list générique de la HAS et nous avons réfléchi ensemble à une version simplifiée pour la phase « time out ». Un seul but, créer un document simple, inspiré des check-lists de pilotes d’avion, permettant un partage d’information et une communication ultime de l’équipe avant l’incision.
Grace à mon travail collaboratif avec Polyclinique Saint Côme, j’ai pu ensuite intervenir dans différents établissements pour aider à la simplification et la personnalisation de leur check-list.
Dans une démarche qualité visant à améliorer sa culture de la sécurité et en amont de sa certification, le bloc de l’hôpital de Clermont de l’Oise menait lui aussi une réflexion sur l’utilisation de la check-list. Le but étant de redonner du sens et de l’efficacité à la check-list afin d’améliorer son taux de remplissage. J’ai pu participer à cette EPP (Evaluation des Pratiques Professionnelles) « Fédérer l’équipe autour de la check-list personnalisée » et aider à coconstruire un contenu personnalisé.
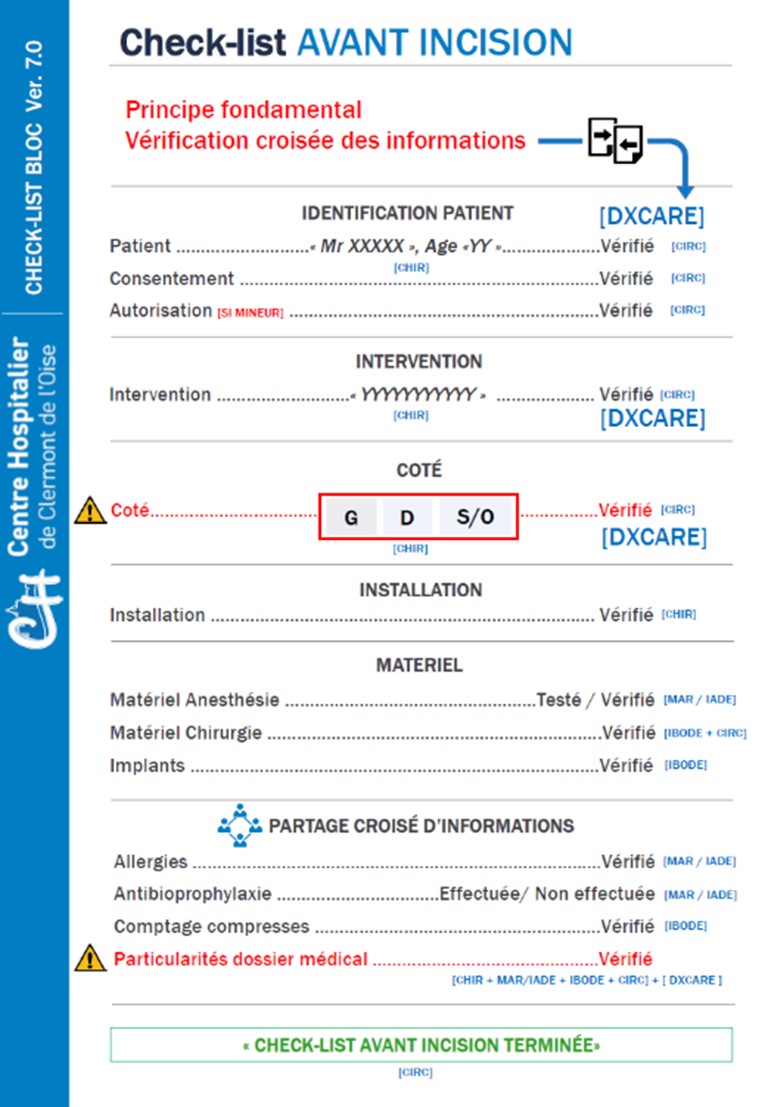
Exemple de check-list réduite et personnalisée. (Hôpital de Clermont/Oise)
Ce fût un moment d’échange constructif où chaque professionnel du bloc opératoire a pu exprimer librement son ressenti, ses désidératas et ses craintes à l’idée de changer ses pratiques. Cette réflexion collective a fédéré l’équipe et la check-list a obtenu le consensus. Cette démarche a d’ailleurs été particulièrement saluée par les experts visiteurs de la HAS lors de leur première visite de certification. Cet outil de contrôle ultime est maintenant mieux compris, mieux utilisé et s’est traduit suite à l’EPP par une hausse du score de conformité mesuré à 90 %. (Mesure effectuée par le service qualité de l’hôpital de Clermont).

Ensemble autour de la check-list ! Présentation de la check-list personnalisée élaborée avec l’équipe de l’Hôpital de Clermont (Oise)
En tant que pilote, je ne peux que recommander aux équipes de bloc de réfléchir ensemble à une check-list qui correspond à leur réalité. Cette check-list coconstruite en interne recueillera durablement l’adhésion et son taux d’utilisation augmentera sans aucun doute.
Piste 12 : Attention à la complaisance, cette tueuse méconnue
On peut résumer la complaisance par une autosatisfaction accompagnée d’une perte de conscience du danger. La complaisance est prise très au sérieux dans l’aviation car elle revient souvent comme cause principale ou facteur aggravant dans les incidents graves et accidents. C’est dangereux car c’est une sensation de sécurité qui fait perdre la conscience de l’existence des dangers et des défaillances potentielles.
Si une activité vous est devenue routinière, il se peut que des choses importantes vous échappent.

Sortir de la complaisance demande des efforts, mais c’est possible, Ne voyez pas ce que vous avez envie de voir mais ayez un regard critique sur la tâche. N’allez-pas à la facilité. Restez professionnel, respectez votre travail. Respectez les procédures. Changez vos routines et vos vieilles habitudes !
Comme le dit le Docteur Didier Legeais, il n’y a pas de « petites » chirurgies ou de « petits » gestes. Les chirurgies simples, routinières, « sans danger » sont beaucoup plus pourvoyeuses d’accidents et de procédures médico-légales que les chirurgies lourdes à risque.
Piste 13 : Limiter la pression organisationnelle
En partie 2 nous avons vu que les facteurs latents organisationnels sont généralement à l’origine des accidents les plus graves et que l’organisation en est principalement l’incubateur. James Reason décrit ces facteurs latents organisationnels comme un « breuvage létal dont les ingrédients cuisent depuis longtemps ». Il parait donc impératif de travailler en amont pour tenter de les minimiser.
A travers mes nombreuses discussions avec les équipes de bloc, je comprends pourtant que cela ne va pas être simple de résoudre tous ces problèmes organisationnels. Le système médical dans son ensemble est en souffrance, (manque de matériel, manque de personnel, urgences 24/24, impondérables quotidiens …), le bloc opératoire ne fait pas exception. Pour bien me faire comprendre, un ami médecin m’explique par analogie que son avion médical décolle parfois sans le carburant nécessaire, avec des pièces manquantes et la moitié de l’équipage mais il faut quand même y aller… pas le choix…
Je suis bien conscient des difficultés quotidiennes que certains services peuvent rencontrer et qu’en ce sens l’aviation est certainement privilégiée. Il est évident que dans ce contexte, tout ne sera pas transférable et que peu de ces contremesures pourront réellement être mises en place. Malgré tout, permettez-moi simplement d’essayer d’en lister quelques-unes.
Il y a une pression organisationnelle évidente sur le bloc. On peut citer entre autres des programmes parfois trop tendus, des changements d’équipes liés à l’utilisation accrue des personnels vacataires, un manque de ressources, des procédures mal adaptées, une pression de rendement et commerciale. Cette pression organisationnelle entraine une charge de travail élevée, du stress et donc des risques pour le patient et pour les soignants.
Adapter les programmes de bloc
Pour limiter l’impact sur la performance humaine une piste possible serait d’adapter certaines programmations à la courbe de l’attention humaine. Il arrive que les opérations longues et/ou complexes soient programmées après les chirurgies ambulatoires plus légères. Idéalement cela devrait être l’inverse pour maximiser l’attention et minimiser la fatigue de l’ensemble de l’équipe surtout en cas de chirurgie ou anesthésie difficile. Terminer sa journée par le bloc le plus difficile semble peu raisonnable. Les impératifs de la chirurgie ambulatoire ne devraient pas bousculer les règles de sécurité élémentaires : opérer le plus difficile, le patient le plus fragile en premier lorsque toutes les équipes sont en forme.
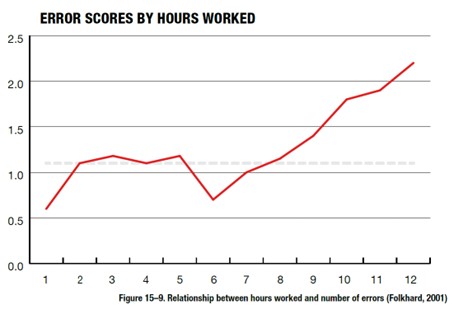
SCORE D’ERREURS PAR HEURES TRAVAILLÉES [Relation entre les heures travaillées et le nombre d’erreurs – (Folkhard, 2001)]
Au-delà de 7 heures de travail, la performance humaine se dégrade entrainant une augmentation très nette du nombre d’erreurs. Une équipe qui opère tard est aussi moins motivée et moins concentrée ce qui affectera sa communication, donc sa synergie.
Dans l’aviation commerciale, le risque fatigue est pris très au sérieux, les temps de travail sont limités et le calcul des amplitudes maximales prennent en compte un ensemble de paramètres dont un scoring fatigue théorique et le rythme circadien humain. On forme les personnels navigants à évaluer leur niveau de fatigue et la déontologie veut que les personnels fatigués par une série de vols ou un manque de sommeil ne volent pas. Un simple rapport « fatigue » suffit à les dispenser de vol. En vol on les forme aussi à gérer la fatigue avec des temps de repos contrôlés de 20 à 30 mn environ (micro-siestes). Dans un monde idéal, le bloc opératoire comporterait une salle de repos silencieuse où les personnels pourraient prendre un temps de repos contrôlé pour diminuer le risque fatigue.
Pour finir sur ce sujet de la programmation, je suis surpris de voir au bloc opératoire des chirurgiens et anesthésistes enchainer les heures de travail et dépasser les amplitudes horaires pourtant normalement imposées à leurs équipes (IBODE, IDE, IADE..)
- Fatigue liée aux alarmes dans le bloc opératoire
Lors de mes premières observations dans le bloc, j’ai été très surpris par la quantité de bips et d’alarmes en flux continu. C’était même perturbant pour moi habitué à l’environnement silencieux d’un cockpit d’avion et sa philosophie « dark cockpit » (cockpit éteint). J’étais visiblement le seul à être gêné…et c’est peut-être là tout le problème ! Il y a manifestement une accoutumance des équipes médicales à ces alarmes continues. D’un point de vue facteurs humains, je ne suis pas surpris, lorsqu’un opérateur de système est exposé à un trop grand nombre d’alarmes, il peut devenir insensible à celles-ci, son cerveau va filtrer entraînant des réponses tardives jusqu’à les occulter totalement. Outre le risque sérieux pour la sécurité du patient, il y a un risque de fatigue et d’augmentation de la charge de travail pour les personnels soignants. Cette fatigue est liée à un nombre excessif de déclenchements d’alarmes qui sont de surcroît pour la plupart des déclenchements injustifiés. Lors de mes recherches, j’ai trouvé un chiffre statistique, ces alarmes non justifiées dans le bloc opératoire et ne nécessitant aucune action de la part de l’équipe représentent jusqu’à 85% des alarmes. Il y a un danger que le cerveau des soignants se désensibilise aux alarmes et ne distingue plus les alarmes nécessitant une action.
Depuis les années 80, les cockpits d’avions de ligne ont évolués pour être conçu autour de l’humain et en tenant compte de ses limitations cognitives. La philosophie du “dark cockpit” (cockpit éteint) introduite par Airbus est de limiter le nombre d’alarmes lumineuses lorsque le système de l’avion concerné fonctionne normalement. Le but étant de limiter la distraction de l’équipage, réduire la charge de travail et la fatigue visuelle tout en leur permettant de comprendre intuitivement l’état des systèmes de leur avions.
Il faut espérer que les constructeurs de ces équipements médicaux s’inspirent de cette philosophie pour penser les interfaces homme/machine de demain. En rendant leurs systèmes plus précis et en limitant les alarmes au strict nécessaires (phase anormales) ils réduiront la distraction et la fatigue des équipes médicales.
- Limiter les changements d’équipe / Vacations
Les changements d’équipes liés au manque de personnels et à la présence de personnels vacataires peut impacter négativement la communication et la synergie. Le fonctionnement chronique en staff minimum augmente la pression sur les équipes, la charge de travail individuelle et collective.
Souvent inévitable, ces variations de personnels devraient être limitées au strict minimum. On sait que les erreurs de compresses sont plus fréquentes lors des changements d’équipes ou lorsque le personnel en salle est intérimaire.
- Ressources insuffisantes
Sur 300 précurseurs d’erreurs organisationnels dans l’aviation, le manque de ressources fait partie des 12 plus importants identifiés en 1993 par Gordon Dupont. Après plusieurs discussions, J’ai compris que les équipes de blocs peuvent elles aussi être confrontées au manque de ressources qui peut engendrer un stress lors de l’intervention. L’opérateur n’ayant pas ce qu’il lui faut doit soit poursuivre avec un matériel non optimisé ou annuler l’intervention et faire réveiller le patient. Si je ne suis pas qualifié pour en juger la cause je peux juste proposer deux contremesures. Le briefing en équipe avant le début du programme pourrait être une piste. En incluant l’item « matériel » dans le briefing, le chirurgien peut s’assurer que le matériel ou les implants sont bien là avant même que le patient arrive en salle. Cela sécurise tout le monde et évite les mauvaises surprises après l’induction.
Une deuxième contremesure serait la check-list. Lors de l’élaboration de la check-list réduite, j’avais rajouté l’item « MATERIEL » à la demande des IBODE et des IADE ce qui montre bien que c’est un item important qui les préoccupe et qui doit être vérifié.
De même lorsqu’on parle des ressources, je suggère aux IADE et aux IBODE de faire le tour du bloc comme un pilote ferait la visite pré vol de son avion. Si un pilote s’assure que son avion est prêt au vol avec le carburant nécessaire, le bloc doit être prêt et les fluides en quantité nécessaire pour le programme. (Quantité de gaz CO2 dans la colonne coelio.). Pourquoi ne pas développer une checklist pour être sûr de ne rien oublier ?
C’est un peu ce qu’a fait Marc Géraud, un autre ami chirurgien urologue de la Polyclinique Saint Côme de Compiègne qui s’intéresse lui aussi aux techniques de l’aviation. Marc a toujours été là pour moi, il m’a transmis avec passion les bases pour que je comprenne le bloc et ses métiers. Nous avons réfléchi ensemble a des améliorations pour mieux préparer le bloc et c’est grâce à lui que j’ai pu mener ce travail de réflexion. Marc a développé une solution très intéressante, une sorte de check-list « pré-vol » par type d’intervention. Je voulais en parler ici car au-delà du fait que cet outil est un dispositif de vérification efficace, c’est surtout un redoutable dispositif de communication standardisé qui donne des consignes claires à son équipe. Cela fait écho pour moi habitué aux procédures standardisées. Merci Marc pour cette initiative inspirante.

Check-list préparation de l’intervention prolapsus par coelioscopie du Dr GERAUD
Jouez la même musique… Des procédures identiques pour tous.
Dans un milieu à risques, on peut réduire les risques d’erreurs humaines en standardisant au maximum les procédures. On appelle cela dans l’aviation les S.O.P (Standard Operating Procedures). A l’image d’une partition de musique qui serait jouée de façon identique par tous les musiciens, cette standardisation des pratiques permet une détection croisée des erreurs et déviations puisque l’on sait qui doit faire quoi et quand.
Cela limite aussi les risques de complaisance et risques d’erreurs liés aux variations d’équipes. Que le personnel soit titulaire ou vacataire, tout le monde parle le même langage. On limite les temps de formation des nouveaux équipiers qui peuvent se référer au livret de procédures du bloc opératoire. Ces procédures standards sont aussi la meilleure barrière contre les dérives de process souvent minimes mais qui peuvent devenir peu à peu des écarts aux normes acceptées.
Dans un avion de ligne, on a des procédures standardisées pour les phases normales de vol, anormales et d’urgences. On pourrait imaginer qu’un bloc opératoire possède un livret réduit contenant des check-lists normales (Préparation, induction, incision, post op..) par salle, spécialité ou practicien et des check-lists d’urgence lorsque le pronostic vital est engagé. Dans cet esprit on pourrait voir dans ce « QRH BLOC » (Quick Reference Handbook) une partie « préparation intervention XX » à l’attention des équipes et y décliner la check-list du Dr Marc GERAUD.

On standardise ainsi la préparation d’une intervention et la procédure devient une référence identique pour tout le monde. Même un personnel remplaçant ou débutant dans l’équipe sait ce qu’il doit préparer et vérifier avant une intervention. Cela limite les oublis ou les doutes.
La check-list d’urgence pour sortir de la tunnelisation ou de la sidération
Avec le soutien technique d’un médecin, J’ai voulu réfléchir à une check-list d’urgence de bloc inspirée des check-lists d’urgence d’un avion de ligne. Pas sûr que ce soit vraiment transférable et que l’idée remporte l’unanimité mais on peut toujours réfléchir puisque cela va dans le sens de sécurité du patient. L’idée n’est pas d’ajouter de la procédure aux procédures dans le bloc mais je pense qu’il y aurait certainement un intérêt à l’équiper avec une check-list d’urgence simplifiée.
Les check-lists ne peuvent pas tout couvrir évidemment mais elles pourraient sécuriser les principales situations d’urgences comme entre autres le choc hémorragique, l’anaphylaxie, le choc respiratoire, hyperthermie maligne…). Bien que ces procédures soient connues de mémoire par les médecins, elles peuvent être oubliées et mal restituées en cas de tunnelisation ou de sidération suite à l’effet de surprise. La check-list d’urgence permettrait de sortir immédiatement le chirurgien ou l’anesthésiste des situations de tunnelisation ou d’effet de surprise pouvant les paralyser temporairement.

Exemple d’une check-list d’urgence simplifiée inspirée d’une check-list d’avion.
De nos jours dans l’aviation, le système est devenu si robuste et les avions tellement sûrs que les équipages font rarement face en réalité aux situations d’urgence pour lesquelles ils s’entrainent en simulateur. De même, ils peuvent être confrontés à une urgence plusieurs années après leur formation sur un type d’avion voire même jamais dans une carrière. Ainsi, les check-lists d’urgence leur permettent de s’assurer qu’ils n’ont rien oublié, particulièrement les items effectués de mémoire. C’est un filet de sécurité.
Avec l’amélioration de la sécurité des soins, les situations d’urgences vitales rencontrées au bloc restent relativement rares par rapport aux 5,6 millions d’interventions réalisées annuellement dans plus de 7000 salles d’opération. Tous comme les pilotes de ligne, les médecins ne sont pas confrontés régulièrement à ces situations et peuvent perdre en pratique. Si on ajoute un haut niveau de stress et un effet de surprise potentiellement incapacitant, la procédure d’urgence peut ne pas être restituée correctement. La panique peut tunnéliser au point de faire oublier une procédure. C’est là que la check-list peut remettre sur les rails. Elle ne dicte pas la procédure à suivre pas à pas et ne remplacera jamais les connaissances et l’expérience d’un médecin mais elle énonce ce qu’il ne faut pas oublier… nuance.
L’idée est de protocoliser la décision plutôt que de réfléchir la solution. Simplifier la réaction à l’ultime pour diminuer les pertes de chance liées aux pertes de temps dues à la recherche de la solution.
Piste 14 : Entretenez vos compétences et vos connaissances.
Au quotidien, le manque de connaissances peut mettre en danger la sécurité des patients. Si une mauvaise connaissance d’une procédure est associée à un défaut de supervision, le résultat peut être catastrophique. C’est aussi une porte ouverte à l’établissement de normes négatives, de dérives ou de complaisance.
Rappelez-vous. Le manque de connaissances c’est l’un des 12 plus gros précurseurs de l’erreur humaine de la « dirty Dozen » de Gordon Dupont. Elle se définit comme un manque de formation ou de connaissances qui peut être à l’origine d’erreur de compréhension de la situation ou de procédures et amener dans un milieu à risques un opérateur à prendre des décisions potentiellement dangereuses.
Autant vous dire que cela a été pris très au sérieux dans l’aviation et que l’on a mis en place des formations régulières pour maintenir et actualiser les connaissances des personnels (navigants, maintenance, opérations aériennes et contrôle aérien)
Les compétences techniques et non techniques sont ainsi entretenues et vérifiées tout au long de leur carrière pour ces personnels avec des obligations annuelles de formation à distance et en présentiel. Ce standard de formation continue (Continuing Professional Development – CPD) est devenu une norme dans beaucoup de secteurs.
Dans un milieu à risques, la formation continue est une absolue nécessitée. Je pense que dans son objectif d’amélioration de la qualité des soins et l’efficacité du système de santé, le secteur médical l’a aujourd’hui bien compris. Depuis 2019, le Développement Professionnel Continue (DPC) qui a remplacé la Formation Médicale Continue (FMC), est obligatoire pour les médecins afin de leur permettre de mettre à jour et maintenir leurs connaissances professionnelles. Le DPDC été élargi en 2023 aux 7 professionnels de santé dotés d’un ordre dont les infirmiers qui ont une obligation périodique de certification. Ce développement professionnel des soignants est une excellente évolution mais en pratique peu de formations s’intéressent à la gestion des risques au bloc opératoire et aux compétences non-techniques, sujet pourtant fondamental. Il me semble important de les développer, de les banaliser et de les proposer au plus grand nombre de professionnels de santé du bloc opératoire.
Idéalement, Il faudrait proposer aux équipes de blocs des formations correspondant à leurs réalités. Dans l’aéronautique on a fait évoluer les formations. On ne forme plus les pilotes à ce qui ne se passe jamais mais on les forme à gérer des situations réalistes, probables et issues des retours d’expériences.
C’est par beau temps que l’on apprend à naviguer dans les orages
Depuis de nombreuses années, les pilotes et les personnels navigants commerciaux s’entraînent à gérer les situations anormales et d’urgences en simulateur de vol ou en maquette. A travers des simulations réalistes, ils permettent aux personnels navigants de développer des actes reflexes, de s’entrainer à mécaniser des procédures spécifiques (task based training) et d’améliorer leurs compétences non-technique (Skills based training). Ces dernières sont particulièrement surveillées et améliorées en simulateur de vol car elles sont essentielles à la gestion d’une situation complexe et transférables. Un équipage qui maintient un haut niveau de conscience de la situation, qui apprend à réduire sa charge de travail, réduire son stress, qui communique bien deviendra résilient et sera bien armé pour gérer n’importe quelle situation en vol réel. On a introduit il y a quelques années des effets de surprise (startle and surprise) à ces séances pour apprendre aux équipages à mieux gérer cette phase qui affecte particulièrement leur temps de réaction et leur compréhension de la situation. Ces séances de simulation sont devenues incontournables dans le monde aéronautique et elles sont en train de le devenir aussi dans le monde médical. Depuis quelques années la simulation médicale prouve de plus en plus sa redoutable efficacité pour entrainer les équipes à gérer ensemble les situations complexes. Une nouvelle preuve que le médical a compris et que la transformation est en cours.
Piste 15 : Devenez un acteur de la sécurité, déclarez tous les EIG
Le système a besoin de vous ! Sans vos retours d’expérience et vos déclarations il ne peut pas être amélioré. Dans la partie 2 on a vu que cette remontée d’expérience est un pilier de la culture de la sécurité dans l’aviation. L’essentiel n’est le « qui » mais le « pourquoi ». Il faut déclarer tous les incidents quelque-soit leur niveau de gravité pour comprendre ce qui s’est passé et faire en sorte que cela ne se reproduise plus. Si on assiste encore à un phénomène de sous déclaration des EIG dans le secteur médical, le nombre de déclarations a augmenté de près de 30% (chiffre HAS) ce qui est très encourageant. Si on arrive à déculpabiliser les soignants et les convaincre que l’erreur intervient dans la régulation de l’activité et participe à la construction de leur expertise alors il y aura une augmentation durable des déclarations.
Empêcher la répétition passe par une analyse systémique qui n’est pas toujours chose simple à réaliser dans les établissements de santé. Il apparait que les qualiticiens n’ont pas forcément les ressources nécessaires et les praticiens le temps pour mener conjointement une analyse complète de l’évènement et dégager des actions à mettre en place afin d’éviter leur récidive. A noter que dans l’aviation se sont des services entiers qui s’occupent du traitement des évènements ou presque évènements.
Piste 16 : Soyez apte au vol (à l’opération…)
Dans un environnement à risques, les opérateurs doivent être particulièrement vigilants sur leur aptitude à exercer. Dans l’aviation, on demande aux personnels navigants d’être aptes au vol avant de prendre leur fonction. On entend par aptitude au vol que leur état émotionnel y compris le stress personnel, leur état de fatigue, leur état de santé (traitements, médicaments) soit compatible avec une activité à bord d’un avion de ligne. Il existe des auto questionnaires pour déterminer un score d’aptitude au vol et on fait confiance à l’honnêteté intellectuelle des personnels navigants pour évaluer leur aptitude au vol.
Franchement, je pense que là, ça ne sera pas simple de transférer cela aux personnels médicaux. Par la nature même de leur métier, les soignants sont tournés vers les autres, ils sont à l’écoute des autres et soignent avec abnégation au-delà du possible et parfois jusqu’à épuisement comme on a pu le voir pendant la crise sanitaire. Ils pensent qu’ils ne doivent jamais faillir ou montrer leurs faiblesses… trop de gens comptent sur eux.
Pourtant ces héros que j’admire tant sont bien des humains avant tout !
Ils sont eux aussi soumis au stress personnel et professionnel qui peut affecter leur aptitude à fonctionner dans un milieu à risques et diminuer leur capacité à gérer des situations complexes. En théorie, s’ils ont un doute sur leur aptitude à exercer ce jour-là, ils ne devraient pas aller en salle mais je sais qu’en pratique ils vont continuer à travailler en prenant sur eux car d’autres ont besoin d’eux. Alors voilà ce que je peux suggérer, s’il n’y a pas le choix, ils peuvent informer leurs collègues au stade du briefing que leur aptitude est potentiellement réduite ou par exemple qu’ils sont fatigués car ils sortent de 2 nuits de travail. C’est une attitude très responsable qui va dans le sens de la sécurité. Le reste de l’équipe est mise au courant et prendra le relais en exerçant une surveillance plus attentive.
A noter que là aussi le secteur médical avance dans le bon sens en incluant un item « santé personnelle » dans le programme de certification périodique des professionnels de santé. Les conseils nationaux professionnels travaillent dans chaque spécialité à la mise en place d’actions de sensibilisation pour que les médecins et infirmiers acceptent et comprennent la nécessité de prendre soin d’eux afin de pouvoir pendre soin des autres.
En conclusion :
L’erreur humaine par essence imprévisible ne pourra jamais être complètement éliminée du fonctionnement d’un établissement de santé et particulièrement de ses unités à risque comme le bloc opératoire. Ces défaillances qui font partie du fonctionnement normal d’un humain ne conduisent à un EIG qu’en présence d’autres facteurs latents dont l’organisation en est principalement l’incubateur. L’aviation en a pris conscience dans la douleur il y a plus de 45 ans et compris que dans la plupart des cas, les causes contribuantes ne sont pas toutes d’origines techniques ou environnementales mais principalement d’origine humaine. En plaçant cet « humain défaillant » au centre de sa culture de la sécurité, elle est devenue l’un des secteurs de la haute fiabilité. Avec 5 accidents mortel pour 32,2 millions de vol effectués en 2022, elle a réussi son pari de l’humain. Aujourd’hui le secteur de la santé fait face au même défi, des études révèlent que les EIG médicaux impliquent largement des dysfonctionnements humains et seraient pour la plupart évitables. Améliorer la sécurité des soins est ainsi devenu aujourd’hui un enjeu majeur pour les établissements de santé. Je pense que le domaine de la santé dans son ensemble a pris conscience que sa culture de la sécurité doit évoluer et que la prise en compte des facteurs humains est un levier essentiel pour y arriver. A travers tous mes échanges avec les professionnels de santé, je perçois une envie d’évolution vers un système plus sûr et apprenant où l’erreur est enfin acceptée.
Dans cette dynamique, Il me parait indispensable que les établissements de santé placent encore davantage l’humain au centre de la prévention de leurs risques. Les équipes des milieux à risques comme le bloc opératoire devront certainement se remettre en question, adapter leurs pratiques, intégrer les aides cognitives et se former. Cela prendra du temps mais je suis certain qu’en investissant les ressources nécessaires, ils relèveront ensemble ce défi de transformation et connaitront sans aucun doute la même courbe de fiabilisation que l’aviation.
Dans cette transformation, il faudra former, beaucoup former. Faire de la pédagogie pour faire sauter les barrières culturelles qui gênent parfois la mise en place d’une atmosphère propice aux échanges et aux interactions, fondation indispensable à la synergie d’équipe. Il faudra transmettre cette culture du CRM aéronautique aux médecins et à leurs « équipiers » pour qu’ils forment une seule entité et avancent ensemble afin de devenir collectivement de solides remparts contre les erreurs humaines. Il faudra justement déculpabiliser les personnels soignants sur leurs erreurs et faire évoluer les mentalités, elles font partie du fonctionnement et ne reflètent pas nécessairement un défaut de compétence technique. En les faisant remonter, ils participent à la construction de l’expertise et jouent un rôle essentiel dans la sécurité des soins.
Si ces erreurs et défaillances humaines ne peuvent être totalement éliminées du fonctionnement d’un milieu à risques, il est possible de travailler en amont sur les précurseurs d’erreurs et mettre en place des techniques pour les limiter. Toutes les solutions de l’aviation ne sont pas transférables mais j’ai souhaité dans cette dernière partie éclairer et proposer des pistes de réflexions.
A l’instar de l’aviation, l’établissement d’une solide culture de la sécurité dans le monde médical aura besoin de temps mais surtout de moyens. Pour réussir dans un contexte déjà très compliqué, il faudra donner les moyens techniques et financiers aux établissements de santé pour former massivement les soignants aux facteurs humains et améliorer leurs conditions de travail. En le faisant, les autorités de tutelle enverront un signal fort et permettront aux établissements de santé d’intégrer durablement les facteurs humains comme composante essentielle à la sécurité des soins et à la réduction des EIG.
Remerciements :
Je remercie tous les praticiens, personnels paramédicaux, cadres de santé et qualiticiens qui m’ont aidé et permis d’écrire cet article, particulièrement le Dr Marc Géraud sans qui rien n’aurait été possible. Je remercie le Dr Jérôme Lyon pour son soutient de la première heure, Christophe CHAUFFRAY pour notre précieuse collaboration et le Docteur Didier LEGEAIS pour ses conseils et ses suggestions pertinentes lors de la rédaction de cet article. Merci à Jean-Luc STANISLAS, Fondateur de la plateforme média interdisciplinaire ManagerSante.com® pour ses conseils et sa confiance.









