Article publié par notre expert, le Docteur Pierre SIMON (Medical Doctorat, Nephrologist, Lawyer, Past-president of French Society for Telemedicine).
Auteur de plusieurs ouvrages sur la Télémédecine, il vient de co-rédiger en 2021, aux éditions Elsevier Masson un nouvel ouvrage intitulé « Télémédecine et télésoin : 100 cas d’usage pour une mise en oeuvre réussie ».
Il est également co-auteure d’un chapitre de l’ouvrage collectif de référence publié en 2021, sous la direction de Jean-Luc STANISLAS chez LEH Edition, intitulé « Innovations & management des structures de santé en France : accompagner la transformation de l’offre de soins » .
le Docteur Pierre SIMON est intervenu au Ministère des Solidarités et de la Santé sur la table ronde, à l’occasion du 1er Colloque national annuel de ManagerSante.com, sur la thématique « Comment embarquer les acteurs du numérique en santé ?« , en 2022.
N°78, Août 2024
Doit-on encore parler de désert médical à l’ère de la santé numérique ? Certains diront que la question est audacieuse ! D’autres rétorqueront qu’il faut à tout prix viser la disparition des déserts médicaux en revenant à l’organisation de la médecine du 20ème siècle où la plupart des quelque 35 000 communes de France étaient dotées d’un médecin généraliste. Avec le numérus apertus décidé en 2020, beaucoup pensent que la situation se normalisera en 2030 lorsque la nouvelle génération de médecins sortira des facultés.
Même les élus des communes et des départements le croient encore lorsqu’ils offrent aux jeunes médecins des lieux d’installation professionnelle totalement rénovés et dont les frais de fonctionnement sont totalement pris en charge par la commune ou le département. Il y a certes quelques succès à l’initiative des départements comme celui de la Saône et Loire, de même lorsque les élus font appel à des médecins étrangers ayant un diplôme de médecine européen, lesquels bénéficient du droit à la libre installation dans un des 27 pays membres de l’Union Européenne (UE). Cette facilité offerte par l’UE depuis plus de 20 ans, ainsi que les initiatives de certains présidents de département ont-t-il eu vraiment un impact significatif sur la démographie médicale française, en particulier sur l’exercice libéral afin de réduire les déserts médicaux ?
Nous tentons dans ce billet de montrer que les organisations professionnelles innovantes permises par la santé numérique et les pratiques de télésanté sont en train de corriger cette notion de désert médical.
Qu'est-ce qu'un désert médical ?
Selon les pouvoirs publics français, la notion de désert médical renvoie à une double dimension : une dimension spatiale liée à la densité de professionnels médicaux sur un territoire, un désert médical étant caractérisé par un éloignement géographique entre les patients et leur médecin, ce qui implique pour eux de parcourir une longue distance pour consulter, ainsi qu’une dimension temporelle liée au nombre de patients par médecin : plus un médecin a de patients, moins il a de temps à accorder à chacun d’eux. On pourrait également ajouter le temps que le médecin du 21ème siècle consacre à son métier, généralement en diminution de 20 à 30% par rapport à la génération précédente, ce qui a un impact significatif sur le nombre de patients pris en charge par un médecin. Avec la progression de la demande de soins liée aux patients porteurs de maladies chroniques, l’offre est devenue progressivement insuffisante depuis le début du siècle.
En 2012, la DREES définissait un indicateur d’accessibilité potentielle localisée (APL), reposant sur le nombre de consultations médicales par an et par habitant. Un seuil de 2,5 consultations par an et par habitant était retenu, en dessous duquel les autorités considéraient que la population vivait dans un désert médical (8% de la population française), correspondant pour les pouvoirs publics (les ARS) à une zone d’intervention prioritaire (ZIP). Pour l’accès à un médecin généraliste, entre 9 et 12% de la population française vivrait aujourd’hui dans un désert médical, soit entre 6 et 8 millions de personnes. Il serait plus important pour l’accès direct à certaines spécialités comme l’ophtalmologie, la gynécologie, la dermatologie, etc.
Depuis le rapport du Sénat de 2020, qui a épousé cette définition du désert médical, on serait passé en 4 ans de 12% à 85% de la population française censée vivre dans un désert médical ! C’est du moins ce qu’affirment les autorités sanitaires qui relaient les résultats de l’enquête nationale UFC Que Choisir de 2023.
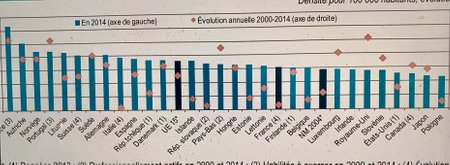
Reprendre de telles chiffres, non encore validées par la DREES, est probablement déraisonnable lorsqu’on se compare aux autres pays européens, même si les derniers chiffres de la densité médicale datent de 2014. On ne peut croire qu’en 4 ans la démographie médicale plutôt stable ou en légère progression , avec toujours une répartition inégale des installations, aurait fait basculer 87% du territoire national dans un « désert médical« . (voir le tableau ci-dessous). Nous pensons qu’il existe un abus de langage pour parler des difficultés (réelles) d’accès aux soins primaires et de recours que rencontrent nos concitoyens.
Une densité des professionnels de santé variable selon les régions
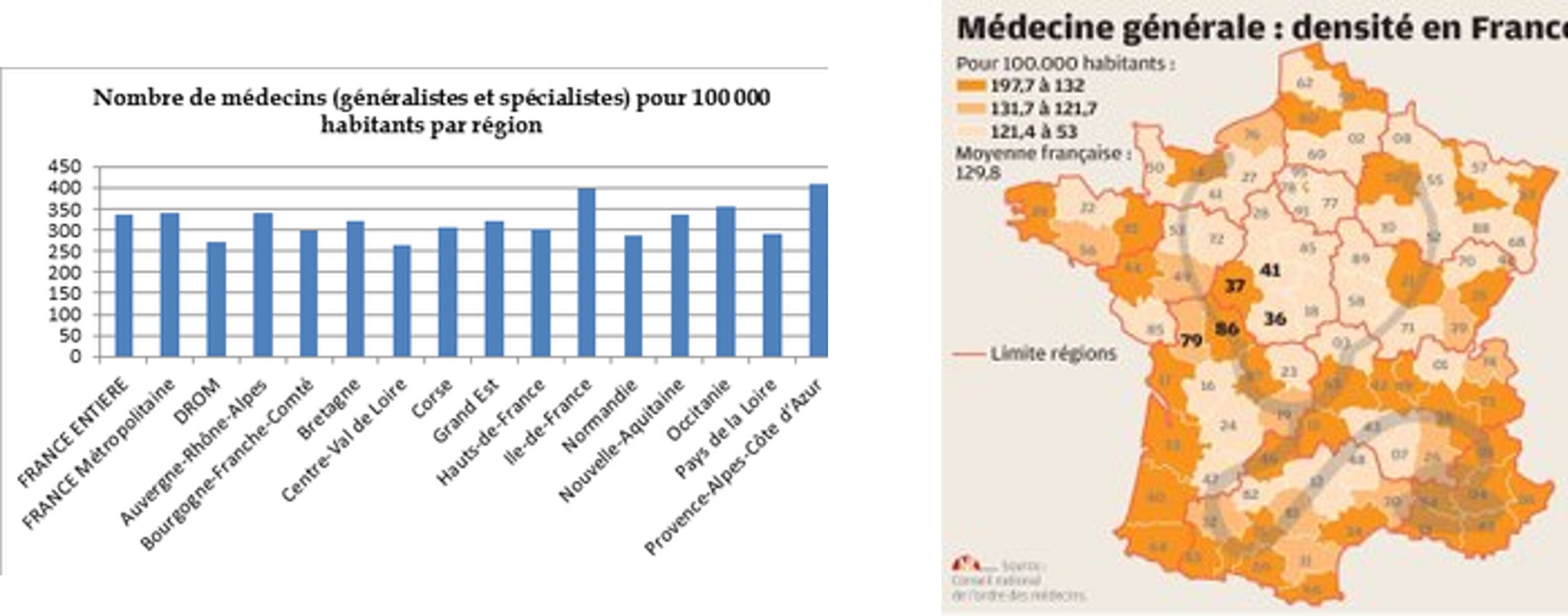
Les médecins (tableaux ci-dessous)
Les inégalités territoriales constatées en matière de répartition des médecins libéraux tendent à se creuser d’un département à l’autre, et d’une région à l’autre: les écarts de densité entre départements varient en moyenne de 1 à 3 pour les médecins généralistes. L’accès aux spécialistes est encore plus disparate, avec un rapport de 1 à 8, et même de 1 à 24 pour les pédiatres.
Les inégalités sont encore plus fortes à l’échelle infra-départementale, entre différents bassins de vie. Certaines professions, comme les psychiatres par exemple, sont particulièrement concentrées dans les grandes agglomérations.
À titre d’exemple, Paris compte une densité de 610 médecins spécialistes pour 100 000 habitants contre 184 spécialistes en moyenne pour 100 000 habitants à l’échelle de la France entière, 80 dans l’Ain, 85 en Haute-Loire ou encore 78 dans la Meuse et à peine plus de 70 dans l’Eure.
Pour les médecins généralistes, les écarts vont de 248 médecins pour 100 000 habitants à Paris, à 48 à Mayotte, 114 en Mayenne, 122 dans la Nièvre ou encore 116 dans l’Yonne, avec une moyenne de 153 médecins généralistes pour 100 000 habitants à l’échelle de la France entière. Pour le seul département de l’Eure, la densité de médecins généralistes est passée de 101,2 médecins pour 100 000 habitants en 2011 à 95,9 en 2018.
Les régions les plus touchées par la pénurie de médecins, généralistes et spécialistes confondus, sont les Antilles-Guyane, la Corse, le Centre-Val de Loire, la Normandie, l’Auvergne-Rhône-Alpes, la Bourgogne-Franche-Comté et l’Île-de-France hors Paris.
À l’inverse, les plus fortes densités sont notées dans le Sud-Est de la France, l’arc atlantique, les départements urbains hospitalo-universitaires et les départements frontaliers de l’Est de l’Hexagone .
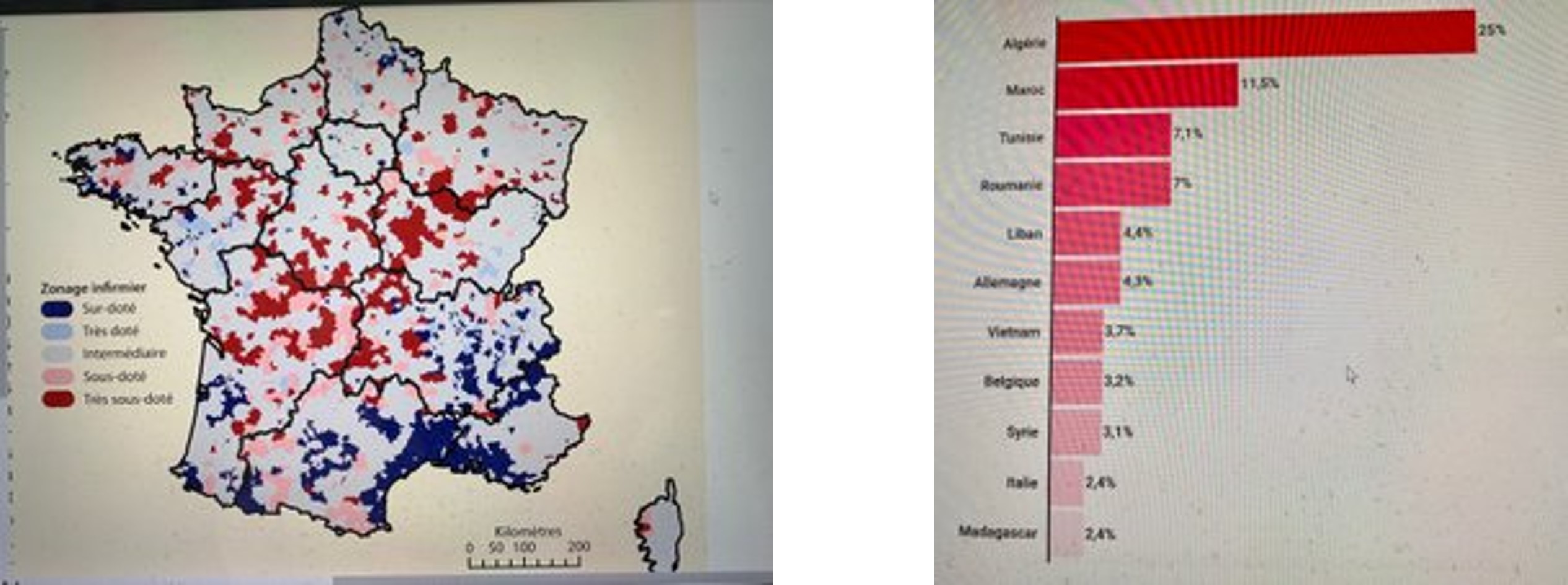
Les infirmiers libéraux
Si la densité moyenne en infirmiers libéraux est d’environ 90 pour 100 000 habitants, sa répartition sur le territoire est aussi inégale (voir tableau ci-dessous à gauche).
L'apport des médecins étrangers a-t-il un impact sur les déserts médicaux ?
Un médecin sur 4 inscrits à l’Ordre est né à l’étranger.
19,6 % des médecins inscrits à l’Ordre sont nés dans un pays européen ou extra-européen, soit 54 168 médecins sur 215531 recensés au tableau de l’Ordre en 2014 (tableau ci-dessus à droite). Environ 80 % exercent une activité régulière. 44,2% de ces 54 168 médecins sont de nationalité française. Ces professionnels sont majoritairement des hommes quinquagénaires bien que leur profil diffère sensiblement selon leur pays d’origine : la moitié des médecins nés dans l’UE sont ainsi des femmes alors qu’elles représentent seulement un tiers des effectifs nés hors de l’UE.
Médecin étranger ne rime pas avec diplôme étranger.
Un médecin sur dix environ est titulaire d’un diplôme européen ou extra-européen. Pour autant, diplôme étranger ne rime pas systématiquement avec médecin étranger, loin de là. Bon nombre des médecins de nationalité étrangère ont suivi leurs études en France (22 568 sur un total de 215 531 médecins en activité). La situation varie toutefois selon le pays d’origine. Ainsi, près de 80 % des médecins maghrébins ont été diplômés dans l’Hexagone (72 % des Marocains, 90 % des Tunisiens et 86 % des Algériens), ce qui n’est pas anodin lorsque l’on sait que 20 % des praticiens étrangers installés en France viennent d’Algérie et 11,5 % du Maroc.
Le phénomène est en revanche inverse pour les médecins nés en Europe : seuls 11,5 % des médecins nés en Roumanie sont titulaires d’un diplôme français. Enfin, autre enseignement de l’étude : 40,9 % des médecins titulaires d’un diplôme non français l’ont obtenu en Roumanie.
Les médecins nés en Europe boostent le nombre de médecins étrangers en France.
Le nombre de médecins en activité régulière, nés hors de France et inscrits au tableau de l’Ordre, a augmenté de 10,4 % entre 2007 et 2014, notamment avec l’arrivée massive de médecins nés dans un pays de l’UE (+58,9 %) comparativement aux médecins nés hors de l’UE (+0,3%).
Les médecins diplômés à l’étranger sont en forte augmentation.
Les effectifs des médecins titulaires d’un diplôme européen ou extra-européen ont également augmenté de 60 % depuis 2007. Cette tendance devrait se confirmer pour atteindre plus de 30 000 médecins titulaires d’un diplôme obtenu hors de France. Le numerus clausus en place jusqu’en 2020 n’est sans doute pas étranger à l’augmentation exponentielle du nombre de personnes formées en Roumanie, lequel a augmenté de 520 % depuis l’entrée de ce pays dans l’Union européenne en 2007.
Le salariat, plutôt que l’exercice libéral, n’apporte pas de solution à la désertification.
Les médecins titulaires d’un diplôme européen ou extra-européen privilégient très majoritairement l’exercice salarié (62,4 %) alors que ce pourcentage n’est que de 43,6 % pour les titulaires d’un diplôme français. Ces nouveaux arrivants s’installent principalement dans les régions les mieux dotées, telles que l’Île-de-France (qui regroupe 29 % d’entre eux), Rhône-Alpes et Paca alors que la Corse, le Limousin et la Franche-Comté, régions en situation de forte tension, apparaissent comme les moins attractives. Le constat est donc sans appel : « ces populations nouvelles ne suffisent pas à résoudre la problématique de l’accessibilité aux soins de premier recours et en accès direct » (CNOM, 2023).
Les Communautés Professionnelles Territoriales de Santé (CPTS) améliorent l'accès aux soins dans près de 900 territoires.
Le concept de « désert médical » né au début des années 2010, ne représente-t-il pas un dernier vestige de l’organisation médicale du 20ème siècle ?
Certains voudraient revenir en arrière et reconstituer la présence d’un médecin généraliste dans chaque commune française, c’est à dire un système de santé centré uniquement sur la présence d’un médecin généraliste au sein d’une commune. Il faut admettre que de nombreux patients âgés et touchés par les maladies du vieillissement ont connu la médecine du 20ème siècle et vivent la transformation actuelle de notre système de santé avec beaucoup d’insatisfactions et d’angoisses.
Mais on ne peut ignorer la profonde transformation numérique de notre société, ainsi que l’évolution du métier de médecin qui aujourd’hui se réalise davantage en équipes de soins organisées au sein d’un territoire, d’une maison de santé pluriprofessionnelle (MSP), d’un centre de santé (CS), dont l’éloignement du domicile des patients crée cette impression de désert de soins. Il faut aussi souligner que toutes les tentatives de retour au modèle du 20ème siècle ont échoué, à part quelques exceptions.
On a pensé, à tort, dans les années 2010 que la télémédecine allait améliorer l’accès aux soins dans les déserts médicaux. C’était une erreur d’analyse et nous en avons donné les raisons à plusieurs reprises.
En 2017, nous avions suggéré que la télémédecine pouvait créer des « oasis de santé » dans les zones en sous-densité médicale en collaboration avec les pharmaciens d’officine et le corps infirmier libéral.
Le lancement des CPTS dans la loi du 24 juillet 2019 relative à l’organisation et à la transformation du système de santé (OTSS), dites loi « Ma Santé 2022 », confirme la volonté des autorités sanitaires de répondre aux difficultés d’accès aux soins au niveau d’un territoire de santé et non plus au niveau d’une commune.
La couverture des territoires par les CPTS en avril 2024
Cinq ans après la promulgation de la loi OTSS, au 21 avril 2024, 831 CPTS sont recensées au niveau national.
Les territoires français en forte tension d’accès à un médecin de soin primaire en sont dotés : le Centre-Val-de-Loire (2 567 000 hab.), chacun des 6 départements (250 à 600 000 hab.) disposant d’au moins 5 CPTS (34 au total), les 3 départements du Limousin (région Nouvelle Aquitaine) totalisent 730 000 hab. et disposent d’au moins 4 CPTS par département (17 au total), les 4 départements de la Franche-Comté (région Bourgogne-Franche-Comté) totalisent 1 174 587 hab. et ont entre 2 et 8 CPTS (19 au total), les 4 départements de l’Auvergne (région Auvergne-Rhône-Alpes) totalisent 1362 172 hab. et ont entre 2 et 7 CPTS (22 au total), les 2 départements de la Corse totalisent 339 178 hab. et ont 1 CPTS dans chacun des départements, les 2 départements des Antilles totalisent 772 180 hab. ont au total 7 CPTS dont 6 en Guadeloupe. Les départements où existent des ZIP sont également dotés de CPTS : Mayenne (305 000 hab. 6 CPTS), Orne (280 000 hab. 4 CPTS), Guyane française (290 500 hab. 2 CPTS), Mayotte (270 800 hab.1 CPTS).
Ainsi ces nouvelles organisations territoriales d’accès aux soins couvrent aujourd’hui la quasi-totalité des départements de la métropole et de l’Outre-mer, en particulier les zones en tension.
Les CPTS doivent relever au niveau des territoires où elles sont implantées au moins deux défis :
1) aider les soins de ville à mieux se structurer pour faire face aux enjeux du virage ambulatoire, de la démographie médicale et de la croissance des maladies chroniques ;
2) lutter contre le sentiment d’isolement de certains professionnels de santé, améliorer l’exercice coordonné insuffisamment développé et défaire le cloisonnement entre les professionnels de santé de ville et l’hôpital.
Les 6 missions que les autorités sanitaires demandent aux CPTS :
- Faciliter l’accès aux soins – notamment à un professionnel de santé pour les patients du territoire sans médecin traitant pour améliorer la prise en charge des soins non programmés en ville
- Mettre en place des parcours répondant aux besoins des territoires pour renforcer la prise en charge et le suivi des patients, éviter les ruptures de parcours et favoriser le maintien à domicile de patients complexes, handicapés, âgés…
- Initier des actions territoriales de prévention, de dépistage, de promotion de la santé en fonction des besoins du territoire
- Contribuer au développement de la qualité et de la pertinence des soins pour favoriser l’échange de bonnes pratiques médicales et soignantes
- Accompagner les professionnels de santé sur leur territoire, par exemple en facilitant l’accueil de stagiaires
- Participer à la réponse aux crises sanitaires par un plan d’action adapté.
Quelles solutions de télésanté adoptent les CPTS pour faciliter l’accès aux soins primaires et décloisonner les relations ville-hôpital ?
Plusieurs CPTS situées en zones en tension utilisent les moyens de la télésanté, en particulier la téléexpertise grâce à l’offre de plusieurs plateformes commerciales dédiées à cette pratique. Nous avons traité cette question dans l’excellent livre collaboratif « Innovations et communication en santé » aux éditions LEH (p.185-190) et publié en janvier 2024.
Lors d’un webinaire organisé en janvier 2024 par le Think Tank Santé Numérique et Télésanté, nous avons eu le témoignage d’une application concrète des pratiques de télésanté par la CPTS Ariège-Pyrénées (https://telemedaction.org/think-tank/webinaire-25-janvier). Il faut également rappeler que ces mêmes plateformes de téléexpertise rendent possible la téléconsultation, qu’elle soit programmée ou non programmée.
Il faut saluer l’initiative de l’Assurance maladie (AM) en faveur d’organisations coordonnées territoriales (OCT) de télémédecine, organisations souvent reliées à des CPTS pour l’organisation de téléconsultations non programmées et accompagnées d’un professionnel infirmier libéral ou d’un pharmacien d’officine.
L’AM a fixé en novembre 2021 un cadre de création d’une OCT de télémédecine et publie régulièrement les OCT de télémédecine qu’elle a référencées.
Il faut également connaître l’annuaire santé de l’AM dans lequel chaque citoyen peut trouver ou retrouver un médecin traitant de soin primaire dans son territoire de résidence.
En résumé :
En résumé, toutes ces organisations innovantes commencent à porter leurs fruits. Elles améliorent l’accès aux soins au niveau des territoires. L’AM fait connaître sur son site que depuis le début de l’année 2024, 53000 patients en ALD ont retrouvé un médecin traitant.
Doit-on toujours parler de « désert médical » ? Nous pensons qu’il est plus opportun aujourd’hui de mettre en lumière auprès de la population et des patients toutes les organisations professionnelles innovantes qui visent à améliorer l’accès aux soins primaires et de recours dans les territoires, aidées par les solutions de la santé numérique et de la télésanté.
Nous remercions vivement le Docteur Pierre SIMON (Medical Doctor, Nephrologist, Lawyer, Past-president of French Society for Telemedicine) , auteur d’un ouvrage sur la Télémédecine, pour partager son expertise professionnelle pour nos fidèles lecteurs de ManagerSante.com
Biographie de l'auteur :
Son parcours : Président de la Société Française de Télémédecine (SFT-ANTEL) de janvier 2010 à novembre 2015, il a été de 2007 à 2009 Conseiller Général des Etablissements de Santé au Ministère de la santé et co-auteur du rapport sur « La place de la télémédecine dans l’organisation des soins » (novembre 2008). Il a été Praticien hospitalier néphrologue de 1974 à 2007, chef de service de néphrologie-dialyse (1974/2007), président de Commission médicale d’établissement (2001/2007) et président de conférence régionale des présidents de CME (2004/2007). Depuis 2015, consultant dans le champ de la télémédecine (blog créé en 2016 : telemedaction.org).
Sa formation : outre sa formation médicale (doctorat de médecine en 1970) et spécialisée (DES de néphrologie et d’Anesthésie-réanimation en 1975), il est également juriste de la santé (DU de responsabilité médicale en 1998, DESS de Droit médical en 2002).
Missions :accompagnement de plusieurs projets de télémédecine en France (Outre-mer) et à l’étranger (Colombie, Côte d’Ivoire).
avril 2007, Gazette du Palais 2007
Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo.












