Article publié par notre expert, le Docteur Pierre SIMON (Medical Doctorat, Nephrologist, Lawyer, Past-president of French Society for Telemedicine).
Auteur de plusieurs ouvrages sur la Télémédecine, il vient de co-rédiger le 07 Avril 2021, aux éditions Elsevier Masson un nouvel ouvrage intitulé « Télémédecine et télésoin : 100 cas d’usage pour une mise en oeuvre réussie ».
Il est également co-auteure d’un chapitre de l’ouvrage collectif de référence publié depuis le 04 Octobre 2021, sous la direction de Jean-Luc STANISLAS chez LEH Edition, intitulé « Innovations & management des structures de santé en France : accompagner la transformation de l’offre de soins » .
N°49, Janvier 2022
La clé de réussite d’un projet de santé connectée et/ou de télésanté est une coconstruction qui s’appuie sur un trépied gagnant : le professionnel de santé qui exprime un besoin de santé publique et qui décrit les solutions attendues, le patient qui valide le constat du professionnel et les solutions proposées, le développeur industriel qui réalise une solution numérique agile et efficace.
Nous rapportons ici l’expérience de la plateforme « Urgences Chrono » qui illustre parfaitement ce que doit être ce trio gagnant.
La collaboration "ville-hôpital" est en débat depuis de nombreuses années.
Tous les acteurs de la ville et de l’hôpital sont d’accord sur les solutions : démolir les remparts de la forteresse hospitalière pour que la ville entre à l’hôpital et réciproquement. Mais comment faire pour y parvenir ? Malgré les efforts de certains acteurs, cette collaboration ne s’est guère améliorée jusqu’à présent. Le développement de la télémédecine et des services de l’e-santé au cours de la pandémie au coronavirus a cependant permis une avancée significative dans ce domaine essentiel de la santé publique.
Les questions qui illustrent le besoin de collaboration sont nombreuses. Comment un médecin traitant peut-il hospitaliser directement son patient dans le service hospitalier ad hoc sans que ce dernier passe par le service des urgences ? Comment être certain que le patient va être hospitalisé dans le bon service annoncé au patient par le médecin traitant ? Quel délai d’attente aux urgences pour le patient qui relève d’un soin primaire ambulatoire ? Combien de lits sont disponibles dans tel ou tel service hospitalier pour une hospitalisation immédiate ? Comment les CPTS peuvent-elles contribuer à l’amélioration du parcours de soins non programmés ? Etc.
Toutes ces questions et d’autres peuvent obtenir des réponses avec les offres du numérique en santé.
Urgences Chrono, une plateforme innovante :
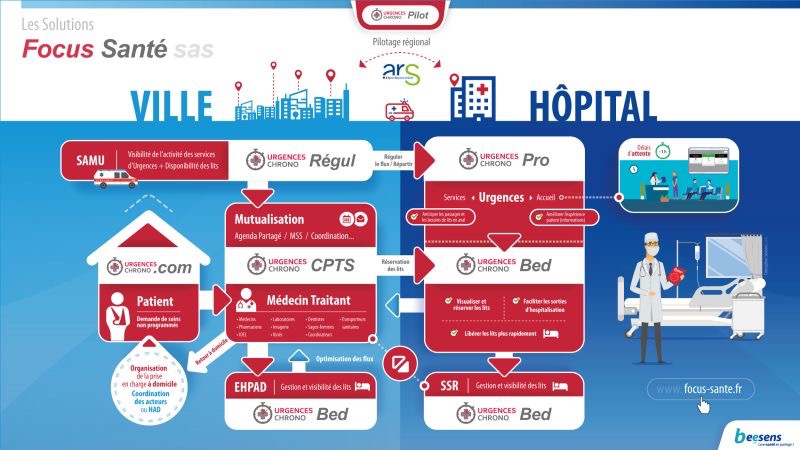
La plateforme Urgences Chrono, créée en 2016 par un médecin urgentiste de médecine générale le Docteur Céline JARDY-TRIOLA, apporte des réponses à la plupart des questions. Elle vise à améliorer le parcours des soins non programmés au sein d’un territoire de santé. Son expérience est actuellement limitée à une région du sud de la France où un hôpital public a permis de réaliser le « POC » (proof of concept), étape nécessaire à tout projet avant d’envisager son développement. Comment cette plateforme assure-t-elle le E-parcours des soins non programmés ?
Voyons quelques cas d’usage illustratifs de cet E-parcours.
Cas d’usage N°1 : La demande immédiate d'un soin non programmé par une personne qui n'a pas ou plus de médecin traitant
On estime que 20% de la population française n’a pas ou plus de médecin traitant. Ce sera la mission des CPTS de corriger cette situation au niveau de chaque territoire de santé. En attendant qu’elles soient opérationnelles dans tous les territoires, la plateforme apporte déjà des solutions d’accès à un médecin de 1er recours.
Le patient est guidé au sein du territoire de santé où il réside, grâce à une géolocalisation initiale de son appel. Lorsque le demandeur arrive sur le site web de la plateforme, il voit d’emblée comment il doit procéder et constate que les solutions proposées sont bien au niveau de son territoire.
S’il s’agit d’une urgence vitale, ou ressentie comme telle, il est clairement indiqué qu’il doit appeler le 15 et ne pas continuer à parcourir le site web.
S’il ne s’agit pas d’une urgence vitale, la personne a connaissance des pharmacies qui sont à proximité de son domicile. La pharmacie reste le dernier « ilot de santé » d’un territoire lorsqu’un médecin ne peut être joint. Cet agenda pourra par la suite être complété pour que la personne sache quelle pharmacie est ouverte au moment où il appelle ou quelle est la pharmacie de garde le week-end. C’est un futur développement qui nécessite une collaboration personnalisée avec les officines et les URPS. Il serait également intéressant de préciser quelles officines du territoire sont équipées de solutions numériques pour réaliser une téléconsultation avec un médecin traitant ou un autre médecin du territoire.
Si la personne consulte le site sur une période de permanence des soins (PDS) (après 19h ou jours fériés et week-end), elle découvre où se trouve la maison de garde la plus proche avec ses heures d’ouverture afin d’obtenir une consultation présentielle. Elle est même guidée pour s’y rendre par un GPS avec cartographie.
Si elle appelle en dehors de la PDS, elle dispose sur le site web d’une application (Medvir) qui lui permet de tester les symptômes qu’elle ressent (dont ceux du Covid) et d’être réorientée si nécessaire vers le Samu-centre 15 ou le service des urgences hospitalières. Elle peut obtenir un rdv de consultation présentielle ou de téléconsultation auprès d’un médecin du territoire de santé qui dispose d’un système de prise de rdv en ligne (logiciel Saas), lequel fera apparaître les plages disponibles dans l’agenda des médecins du territoire. Le site indique deux systèmes de prise de rdv en ligne (Maiia et DoctoLib), mais cette offre pourrait être élargie à d’autres solutions qui collaboreraient avec la plateforme et qui seraient implantées dans le territoire concerné.
Toutes les consultations présentielles ou les téléconsultations proposées au sein du territoire de santé sont prises en charge par l’Assurance maladie a un niveau de 70% (ou de 100% en période Covid). Elles correspondent à l’avenant 6 dans sa partie « hors parcours ».
Si les solutions précédentes ne peuvent aboutir à un rdv de soin primaire non programmé au sein du territoire dans un délai compatible avec le motif de la demande, le site web d’Urgences Chrono propose d’accéder à une plateforme nationale de téléconsultation, dont l’accès est gratuit pour les personnes affiliées aux complémentaires santé qui financent plusieurs de ces plateformes et offrent à leurs adhérents 6 téléconsultations par an. Si la personne est affiliée à l’une des complémentaires santé indiquée sur la plateforme (système B2B), la téléconsultation est gratuite. Si elle n’est affiliée à aucune des complémentaires indiquées (système B2C), elle devra payer cette téléconsultation avec un remboursement de 30% par l’Assurance maladie.
Cas d’usage N°2 : La demande de soins non programmée par une personne dont le médecin traitant n'est pas disponible.
Pour illustrer les services apportés par la plateforme, le cas clinique choisi est particulièrement démonstratif de ce que peut être un E-parcours efficace.
Il s’agit d’un patient diabétique de type 2 qui présente une complication infectieuse (érysipèle de la jambe) dont le traitement ne peut attendre. L’offre « Urgences Chrono-CPTS », montre comment on peut mettre en place un E-parcours de soins, « agile et efficace ».
Le patient ne peut joindre son médecin traitant qui est indisponible pour répondre immédiatement à cette demande de soins. La secrétaire du médecin traitant contacte un autre médecin du territoire qui collabore au sein de la CPTS. Celui-ci a un créneau disponible pour une consultation présentielle dans les heures qui suivent. C’est la secrétaire du médecin traitant qui obtient ce rdv auprès du médecin sollicité. L’ambulance est prescrite par le cabinet du médecin traitant, car le patient ne doit pas marcher. L’ambulance se présente au domicile du patient 30mn avant le rdv de consultation.
Le médecin (non traitant) examine le patient et estime que ce dernier doit être vu immédiatement par un spécialiste et être hospitalisé. La plateforme identifie les disponibilités des différents spécialistes du territoire et les possibilités d’hospitalisation dans les établissements auxquels ils sont rattachés. Le choix est fait d’un spécialiste qui est à la fois disponible pour une consultation présentielle et qui a des lits d’hospitalisation dans l’établissement de rattachement. La séquence de soins peut ainsi être poursuivie jusqu’au spécialiste indiqué par la plateforme. Le spécialiste confirme le rdv au médecin de soin primaire. Une lettre est adressée au spécialiste par messagerie sécurisée, lettre qu’il aura reçu avant le rdv de consultation.
Le patient sera hospitalisé 18 jours. Au terme de cette hospitalisation, le spécialiste adresse le compte rendu via la plateforme sécurisée aux deux médecins généralistes : le médecin qui a adressé le patient au spécialiste et le médecin traitant qui a délégué à ce médecin la prise en charge de son patient. Le spécialiste fera également une e-prescription à la pharmacie pour les soins à poursuivre au domicile.
Le médecin traitant peut ainsi reprendre en main, sans rupture, le suivi de son patient et organiser le parcours post-hospitalisation avec l’intervention au domicile d’un infirmier ou d’une infirmière libérale selon les instructions du spécialiste. Toutes ces séquences se réalisent en temps réel sans interruption de la continuité des soins, alors que sans les services de la plateforme la rupture entre le compte rendu d’hospitalisation et le retour au domicile pourrait être de plusieurs jours, voire semaines.
Ce cas clinique illustre un E-parcours réussi. Tous les différents temps de la séquence de soins jusqu’à l’hospitalisation ont été assurés avec l’aide des différents services numériques de la plateforme. Il n’y a pas eu de perte de temps, ni de perte de chances. La plateforme gère également la sortie de l’hospitalisation. Le médecin traitant est en mesure de continuer la séquence de soins en étant parfaitement informé en temps réel. Il faut une entité coordonnatrice de la séquence de soins : la CPTS sollicitée dès la première demande du patient dispose de l’outil numérique pour coordonner les différents temps du E-parcours.
Cas d’usage N°3 : La demande d'une hospitalisation par le médecin traitant
C’est souvent la partie la plus erratique du parcours de soin d’un patient atteint d’une ou de plusieurs maladies chroniques. Ce sont généralement des patients connus des établissements de santé du territoire. Ils sont vus tous les six mois en moyenne en consultation présentielle par le médecin spécialiste de leur maladie, qu’il soit libéral ou hospitalier. C’est le médecin traitant qui assure le suivi régulier de ces patients.
Lorsqu’une hospitalisation est jugée nécessaire, le médecin traitant a rarement la possibilité de réaliser une hospitalisation directe. Généralement, il n’a pas d’autres solutions que d’adresser son patient au service des urgences, ce dernier étant alors hospitalisé dans un lit disponible à l’heure où il se présente, lit qui n’est pas toujours dans le service de spécialité dont il dépend. Ainsi, le patient peut « errer » plusieurs jours entre différents services de médecine ou de chirurgie avant de rejoindre le service dont relève son état.
Patients et familles critiquent cette errance hospitalière et perçoivent parfois de réelles pertes de chance. De telles situations existent à l’hôpital public depuis au moins 15 ans. La mise en place d’un E-parcours peut-elle apporter des améliorations et rendre moins erratiques ces prises en charge hospitalières ?
La plateforme Urgences Chrono présente une solution intéressante appelée « Bed Management », laquelle permet de connaître en temps réel où sont les lits disponibles dans les établissements privés ou publics d’un territoire de santé. Il faut bien sûr que tous les établissements d’un territoire adhèrent à la plateforme pour déclarer l’occupation de leurs lits.
Le médecin traitant peut prendre connaissance des lits disponibles dans tel ou tel service spécialisé du territoire de santé. Il peut alors demander à un médecin de l’établissement où il souhaite adresser son patient s’il accepte une hospitalisation directe dans son service. En langage de télésanté, cette démarche du médecin traitant vers le médecin spécialiste peut être qualifiée de téléexpertise dans la mesure où il transmet des informations cliniques avec sa demande. Cette téléexpertise peut être rémunérée par l’Assurance maladie.
Lorsque l’hospitalisation peut attendre quelques heures, voire quelques jours, ce service « Bed management » permet d’éviter le passage par les urgences. Le patient est directement accueilli dans le bon service, ce qui évite les errances décrites précédemment.
Au décours de son hospitalisation il peut être orienté vers un établissement médico-social avant de retourner à son domicile. Inclure dans le logiciel « Bed Management » les établissements sociaux et médico-sociaux permet là encore de mieux maitriser la sortie d’un établissement de court séjour.
Cas d’usage N°4 : La fréquentation des urgences hospitalières pour un soin primaire ou pour une véritable urgence d'hospitalisation.
Ce qui nuit à la réputation d’un service hospitalier des urgences, c’est le délai d’attente des patients pour qu’ils soient examinés par un médecin. De même, le maintien sur un brancard pendant des heures avant de trouver un lit d’hospitalisation est insupportable pour les patients et leurs familles.
Appréhender les délais d’attente dans un service d’urgences ou connaitre les lits disponibles au niveau d’un territoire de santé peut améliorer la prise en charge immédiate de ces patients.
L’outil de régulation (Urgences Chrono-Régul) s’adresse aux professionnels de santé qui gèrent les urgences au niveau d’un territoire. Le SAMU-centre 15 qui prend en charge une urgence chirurgicale ou médicale a besoin d’avoir des informations sur la rapidité de prise en charge dans un service d’urgences du territoire et la disponibilité de lits dans tel ou tel service spécialisé. Il peut ainsi orienter l’ambulance vers l’établissement ou le service ad hoc. Si une telle prestation est déjà ancienne, elle s’enrichit aujourd’hui d’autres indicateurs comme le délai d’attente ou les lits disponibles.
De même, un médecin traitant qui dispose de l’application Urgences Chrono-Regul peut connaitre les délais d’attentes aux urgences s’il doit adresser un de ces patients.
En conclusion :
Cette application « Urgences Chrono » (avec ses solutions « REGUL », « CPTS », « BED Management ») représente une avancée majeure dans les E-parcours de soins non programmés. Elle apporte une réponse à de nombreux dysfonctionnements actuels. Elle peut devenir l’outil numérique idéal des CPTS dont une des missions est d’améliorer au sein d’un territoire de santé le parcours des soins non programmés.
Cette application a déjà été reconnue par de nombreux trophées de la e-santé.
Elle mérite d’être connue. Elle peut encore évoluer. Son intérêt est évident au sein d’un territoire de santé pour améliorer le E-parcours des citoyens. Elle est un service territorial d’accès aux soins (SAS). Elle pourrait aussi intégrer les solutions numériques de la télésanté.
Nous remercions vivement le Docteur Pierre SIMON (Medical Doctor, Nephrologist, Lawyer, Past-president of French Society for Telemedicine) , auteur d’un ouvrage sur la Télémédecine, pour partager son expertise professionnelle pour nos fidèles lecteurs de ManagerSante.com
Biographie de l'auteur :
Son parcours : Président de la Société Française de Télémédecine (SFT-ANTEL) de janvier 2010 à novembre 2015, il a été de 2007 à 2009 Conseiller Général des Etablissements de Santé au Ministère de la santé et co-auteur du rapport sur « La place de la télémédecine dans l’organisation des soins » (novembre 2008). Il a été Praticien hospitalier néphrologue de 1974 à 2007, chef de service de néphrologie-dialyse (1974/2007), président de Commission médicale d’établissement (2001/2007) et président de conférence régionale des présidents de CME (2004/2007). Depuis 2015, consultant dans le champ de la télémédecine (blog créé en 2016 : telemedaction.org).
Sa formation : outre sa formation médicale (doctorat de médecine en 1970) et spécialisée (DES de néphrologie et d’Anesthésie-réanimation en 1975), il est également juriste de la santé (DU de responsabilité médicale en 1998, DESS de Droit médical en 2002).
Missions :accompagnement de plusieurs projets de télémédecine en France (Outre-mer) et à l’étranger (Colombie, Côte d’Ivoire).
avril 2007, Gazette du Palais 2007
Ouvrage de référence avec la contribution de nombreux experts-auteurs de ManagerSante.com
INTERVENANTS
Olivier BABINET, président de Health In Move, directeur d’établissements de santé, expert en transformation des organisations sanitaires et en e-santé
Ines GRAVEY, responsable de la mission innovation de l’hospitalisation à Domicile (HAD) de l’AP-HP
Jan-Cédric HANSEN, praticien hospitalier, médecin coordonnateur, gériatre et administrateur du CHAG de Pacy/Eure, membre du Collège médical de territoire et du COSTRAT du GHT Eure-Seine-Pays-d’Ouches
Jacques LUCAS, président de l’Agence numérique en santé
Nada NADIF, responsable Grands comptes SIEMENS, consultante santé
Alain PHILIBERT, directeur Général adjoint du groupe hospitalier Bretagne Sud
Thèrese PSIUK, directrice des soins
Jean-Luc STANISLAS, fondateur de www.managersante.com, expert-consultant et conseil en management hospitalier & leadership, membre expert à la Haute Autorité de santé (HAS), Directeur de l’ouvrage « Innovations & management des structures de santé en France » (LEH Edition, 10/20221).

ManagerSante.com soutient l’opération COVID-19 et est partenaire média des eJADES (ateliers gratuits)
initiées par l’Association Soins aux Professionnels de Santé
en tant que partenaire média digital
Parce que les soignants ont plus que jamais besoin de soutien face à la pandémie de COVID-19, l’association SPS (Soins aux Professionnels en Santé), reconnue d’intérêt général, propose son dispositif d’aide et d’accompagnement psychologique 24h/24-7j/7 avec 100 psychologues de la plateforme Pros-Consulte.
















