Article publié par notre expert, le Docteur Pierre SIMON (Medical Doctorat, Nephrologist, Lawyer, Past-president of French Society for Telemedicine).
Auteur de plusieurs ouvrages sur la Télémédecine, il vient de co-rédiger le 07 Avril 2021, aux éditions Elsevier Masson un nouvel ouvrage intitulé « Télémédecine et télésoin : 100 cas d’usage pour une mise en oeuvre réussie ».
N°41, Mai 2021
Le « boom » de la téléconsultation en 2020, avec près de 20 millions d’actes remboursés par l’Assurance maladie, a impressionné les observateurs et les médias qui regrettaient son faible développement (60 000 actes en 2019) depuis son financement dans le droit commun de la sécurité sociale à partir du 15 septembre 2018.
La période d’urgence sanitaire due à la covid-19 a conduit le gouvernement à lever certaines contraintes réglementaires et conventionnelles pour maintenir le lien entre les patients confinés ou craignant d’être contaminés au cabinet médical et leur médecin. Tous les moyens numériques furent autorisés : téléphone, outils des GAFAM, outils dédiés de type Saas, plateformes B2B et B2C. Le respect du RGPD a été mis entre parenthèses par de nombreux médecins.
Certains pensent que les contraintes du décret de télémédecine du 13 septembre 2018 et ceux de l’avenant 6 de la convention médicale du 1er août 2018 devraient être levées dans le post-Covid pour maintenir le niveau actuel d’activité de téléconsultation. Mais les pratiques qui ont caractérisé la période de la crise sanitaire ont-elles-été toutes éthiques ? Que deviendraient de telles pratiques non éthiques si elles étaient pérennisées ? Le cadre juridique qui préexistait à la pandémie permet-il aux professionnels de santé médicaux d’avoir un comportement éthique ? Le cadre juridique plus souple des recommandations (comme l’a fait la HAS en juin 2019) serait-il suffisant pour que les pratiques de téléconsultation demeurent éthiques ? Nous allons tenter de répondre à toutes ces questions fondamentales dans cet article.

Que dit le droit en matière de pratique de la téléconsultation ?
Certains estiment que le décret de télémédecine publié le 19 octobre 2010 freinerait le développement de la télémédecine, dont la téléconsultation.
Il s’agissait du décret d’application de l’article 78 de la loi HPST promulguée le 26 juillet 2009. Elle définissait la télémédecine comme une forme de pratique médicale à distance utilisant les technologies de l’information et de la communication. La précédente définition (article 32 de la loi n° 2004-810 du 13 août 2004 relative à l’assurance-maladie) n’avait pas été suivie d’un décret d’application, ce qui empêchait de la mettre en œuvre. La nouvelle définition de 2009 remplaça celle de 2004 (article 32 abrogé) et fut suivie d’un décret d’application (19 octobre 2010).
Le frein au développement de la télémédecine à partir de 2010 ne fut pas de nature juridique mais financière.
En 2010, l’Assurance maladie a refusé d’entreprendre des négociations conventionnelles avec les représentants de la médecine libérale pour déterminer un cadre conventionnel de cette pratique dans le droit commun de la sécurité sociale. Il n’y a donc pas eu d’arrêté pour les médecins libéraux qui aurait précisé les actes de télémédecine et les conditions de leur réalisation afin qu’ils soient financés par l’Assurance maladie.
Les actes de télémédecine, en particulier la téléconsultation et la téléexpertise, ne pouvaient se développer en médecine libérale, malgré la parution du décret. En revanche, la télémédecine a pu se développer en milieu hospitalier lorsque les directions d’établissement publics de santé acceptaient d’investir dans les équipements de télémédecine. Ce fut le cas notamment pour le télé-AVC, la téléradiologie, la télédialyse, la télé cardiologie, la téléconsultation dans les prisons, dans les Ehpads publics, etc.
L’argent public dédié au développement de la télémédecine à partir de 2012 (fonds d’investissement régional ou FIR), géré par les ARS, fut surtout utiilsé pour financer des expérimentations de plateformes de téléconsultation ponctuelle, autorisées essentiellement par l’ARS d’Ile de France. Selon le décret du 19 octobre 2010, ces expérimentations nécessitaient une contractualisation avec l’ARS. Les frais de fonctionnement de ces plateformes furent assurés par des assureurs et certaines complémentaires santé. A partir du 13 septembre 2018, ces contrats passés avec l’ARS d’Ile de France devenaient caducs.
En fait, moins de 40% des dotations financières dédiées à la télémédecine et gérées par les ARS furent réellement consacrées à son développement entre 2012 et 2016. Il faut rappeler également que les expérimentations de financement dans le secteur libéral, lancées en 2014, furent un échec. La priorité donnée à la téléconsultation dans les Ehpads fut également un échec puisque les médecins libéraux sollicités pour leurs patients (résidents) n’étaient pas rémunérés. Seuls quelques médecins spécialistes hospitaliers ont développé des téléconsultations vers les établissements médico-sociaux.
C'est donc à partir de 2018, et non de 2010, qu'il faut juger les éventuels freins juridiques au développement de la télémédecine.
Le décret de télémédecine du 13 septembre 2018 et l’arrêté du 1er août 2018 sur l’avenant 6 de la convention médicale ont défini les conditions réglementaires et conventionnelles des pratiques de télémédecine en médecine libérale. Ce cadre juridique a-t-il réellement constitué un frein au développement de la téléconsultation à partir du 15 septembre 2018 et de la téléexpertise à partir du 10 février 2019 ? Les freins financiers de la période 2010-2018 étaient levés, le nouveau cadre juridique devenait-il un frein ?
Nous n’entrerons pas dans le détail des textes réglementaires et conventionnels que nous avons plusieurs fois commentés. Le lecteur intéressé peut s’y référer.
Pour résumer ces textes et leur esprit, disons que le décret de télémédecine rappelle, d’une part au professionnel de santé médical (médecin, sage-femme, chirurgien-dentiste) l’obligation de respecter les droits des patients (information claire, loyale et adaptée sur l’acte médical de téléconsultation et sur la solution technique utilisée, puis obtention ou non d’un consentement du patient), d’autre part l’obligation de protéger la confidentialité des données personnelles de santé, secret médical et professionnel, que ces données personnelles soient révélées par oral ou par écrit, le compte rendu de l’acte devant être obligatoirement « tracé » dans le dossier du patient et/ou dans le DMP.
L’accord conventionnel du 1er août 2018 précise que le médecin traitant ou le médecin spécialiste a l’initiative d’une téléconsultation. C’est lui qui en juge la pertinence ou non. La connaissance préalable de la personne est recommandée (connaissance du dossier médical), l’usage de la videotransmission est obligatoire pour obtenir un remboursement (meilleure qualité humaine de l’échange par Visio que par téléphone), l’alternance de consultations présentielles et de téléconsultations dans le parcours de soin coordonné par le médecin traitant. La téléconsultation « hors parcours », en particulier non programmée, est également prise en compte dans l’avenant. Elle doit être réalisée au sein d’un territoire de santé avec l’aide des CPTS, MSP, Centres de santé, DAC, etc.
La levée, à titre dérogatoire, des contraintes réglementaires et conventionnelles par la loi d'urgence sanitaire.
Pendant la pandémie due à la covid-19, l’objectif des autorités sanitaires était d’une part de maintenir à tout prix un lien entre les personnes confinées et leur médecin traitant, d’autre part d’éviter que le déplacement au cabinet médical ou en consultation externe à l’hôpital favorise des contaminations qui pouvaient s’avérer très graves chez les personnes âgées de plus 70 ans, en particulier avec comorbidités (90% des décès en milieu hospitalier).
Pendant l’année 2020, et encore en 2021, toutes les pratiques de téléconsultation sont prises en charge à 100% par l’Assurance maladie jusqu’à la fin 2022. De nombreuses téléconsultations ne respectent pas les recommandations de la HAS publiées en juin 2019. Nous en avons expliqué les différentes raisons. Cette libéralisation dérogatoire des pratiques de téléconsultation permettait de ne plus respecter le RGPD, l’usage des systèmes de vidéotransmission, l’information préalable du patient et le recueil de son consentement, etc. Cependant, le patient et/ou le médecin pouvaient trouver sur le site de la HAS une fiche d’information sur la téléconsultation.
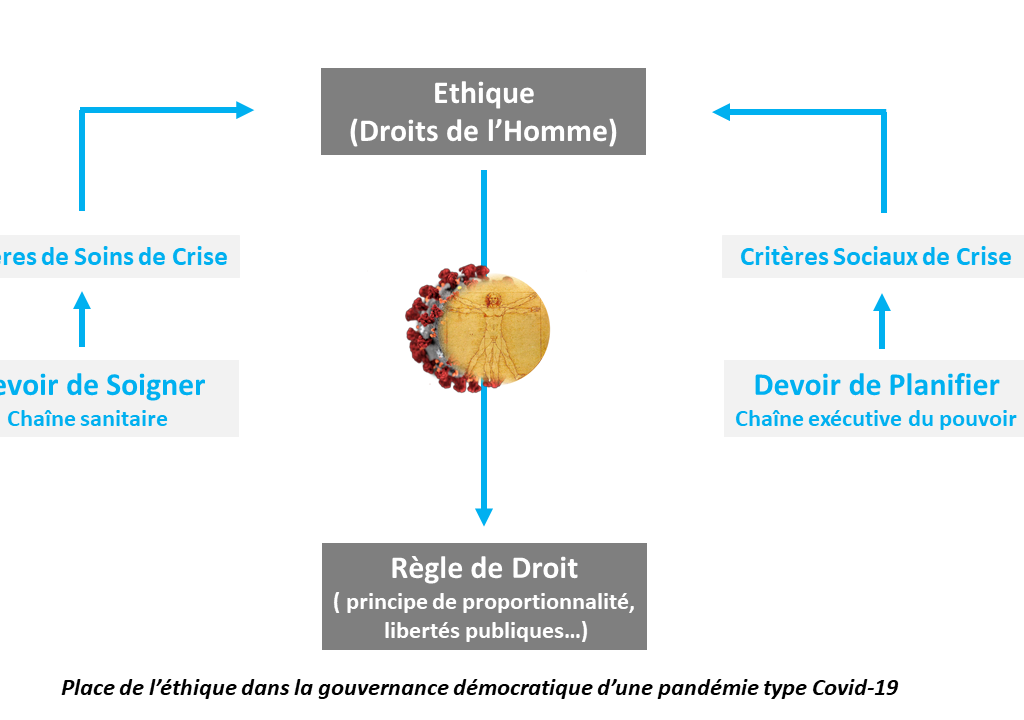
Quelles sont les questions éthiques qu'un professionnel médical peut se poser lorsqu'il pratique la téléconsultation ?
Nous avons déjà traité ce sujet en décembre 2016, à travers les propos tenus par le Pr Alain Loute, en charge de la chaire Ethique à l’Université catholique de Lille, invité à donner une conférence sur l’approche éthique des pratiques de télémédecine, lors du 9ème Congrès de la Société Française de Télémédecine. De même, en mai 2017, le Pr Lina Williatte, également de la chaire Ethique de l’Université de Lille a animé une session consacrée à ce thème au cours des journées SantExpo 2017. Ces deux premiers billets ont été rédigés avant que la téléconsultation et la téléexpertise soient financées en médecine libérale dans le droit commun de la sécurité sociale.
L’éthique n’est pas la morale. Cette dernière se réfère à des valeurs et des principes pour distinguer le bien du mal, la juste de l’injuste, l’acceptable de l’inacceptable, etc. L’éthique est une réflexion argumentée en faveur du « bien agir ». Elle pose des questions et recherche les bonnes réponses. L’éthique médicale vise à garantir la meilleure qualité des soins et le libre-choix de la personne vis à vis de sa santé. L’éthique médicale respecte les droits des patients.
Quelles questions éthiques peut se poser un professionnel de santé médical qui pratique la téléconsultation ?
Il n’est pas question d’être exhaustif, mais d’illustrer par quelques questions l’approche qu’un professionnel de santé médical pourrait adopter s’il souhaite évaluer son comportement éthique en télémédecine.
Le patient a-t-il été correctement informé sur l'acte médical à distance et sa technique pour qu'il puisse donner un consentement éclairé ?
Autrement dit, lui a-t-on présenté les bénéfices de cette pratique et lui a-t-on aussi expliqué, de façon argumentée, que les risques encourus étaient inférieurs aux bénéfices attendus ? Par exemple, l’alternance d’une consultation présentielle et d’une téléconsultation permet d’avoir un parcours de soin mieux coordonné lorsqu’on est porteur d’une maladie chronique. Lui a-t-on dit, si cette pratique à distance ne lui convenait pas après l’avoir expérimenté, qu’il pouvait retirer son consentement et revenir au suivi antérieur ?
Faire signer un patient en bas d’une fiche d’information n’est pas une preuve formelle de consentement. Elle y contribue mais n’est pas suffisante. La fiche d’information ne peut être que générale et non personnalisée. La démarche éthique consiste à tracer dans le dossier du patient les spécificités de l’information donnée eu égard à la maladie, le contexte de vie sociale, le service rendu espéré, etc. On trace également dans le dossier du patient les éventuelles questions qu’il a posées et les réponses qui lui ont été données.
Le médecin fait-il en sorte que la téléconsultation ne soit pas une pratique dégradée de la médecine ?
Autrement dit, la téléconsultation médicale peut-elle être considérée par le patient comme étant d’aussi bonne qualité qu’une consultation présentielle, hormis l’examen physique ? Pour réaliser cette téléconsultation, le médecin s’appuie-t-il sur des données scientifiques qui précisent (depuis longtemps) qu’un diagnostic médical pour un soin de 1er recours peut être obtenu dans 70% des cas par le seul interrogatoire bien conduit du patient, que l’examen physique ne contribue au diagnostic que dans 7% des cas, et que les examens complémentaires y contribuent dans 23% ? Le médecin de soin primaire collabore-t-il avec les professionnels de santé pour améliorer la réalisation de la téléconsultation au domicile ? Les infirmiers peuvent assister au domicile une personne âgée ou handicapée qui ne peut se déplacer au cabinet médical et pour qui la téléconsultation assistée est un bénéfice indiscutable.
La téléconsultation améliore-t-elle l'accès aux soins des citoyens, en particulier ceux qui résident dans des zones de sous-densité médicale ?
Certaines entreprises de télémédecine qui gèrent des plateformes de téléconsultation affirment que la téléconsultation améliore l’accès aux soins dans les « déserts médicaux », argument souvent repris par les médias. Cela est-il clairement démontré par des études scientifiques (sans conflits d’intérêts), sachant qu’un modèle économique est recherché par ces entreprises qui jusqu’à la période pandémique ne répondaient pas aux conditions de l’avenant 6 de la convention médicale ?
Si les personnes sollicitent ces plateformes, le font-t-elles par défaut de ne pouvoir être examinés en présentiel, parce qu’elles n’ont pas de médecin traitant ou parce qu’elles ne peuvent le joindre ? Prennent-elles des risques de perte de chance en procédant de cette façon ? Sont-elles bien informées sur ces risques par les responsables des plateformes de téléconsultation ? Les médecins qui travaillent avec ces entreprises sont-ils en capacité de juger de la pertinence ou non d’une téléconsultation à l’initiative des patients ? En cas de téléconsultation non pertinente, le médecin de la plateforme assure-t-il lui-même son obligation déontologique d’orienter le patient dans le parcours de soin territorial jusqu’à ce que la solution conforme à la demande soit trouvée ?
L'Etat "plate-forme" est-il suffisamment actif pour améliorer l'accès aux soins primaires des citoyens ?
Donne-t-il la priorité à l’équipement numérique dans les zones mal desservies afin que tous les citoyens puissent accéder aux téléconsultations (principe de justice) ? L’Etat informe-t-il tous les professionnels de santé sur les outils numériques dédiés à la téléconsultation et sécurisées pour la protection des données personnelles ? Quel accompagnement l’Etat met-il en place pour que les professionnels de santé adhèrent en compétence à cette nouvelle pratique ? Le professionnel de santé est-il, quant à lui, conscient qu’une formation aux pratiques de téléconsultation est nécessaire dans le cadre de ses obligations DPC pour atteindre la maîtrise des bonnes pratiques en conformité avec l’art.4127-11 du Code de la santé publique ?
Un médecin traitant a-t-il le droit de refuser à des patients qui le demandent cette pratique de la téléconsultation ?
S’il considère que cette pratique ne correspond pas à son éthique médicale, permet-il alors à ces patients demandeurs de ce mode de prise en charge de trouver au sein du territoire de santé un confrère qui pratique la téléconsultation afin de respecter l’art. 4127-6 du Code de la santé publique ?
Il y a bien d’autres questions à se poser pour le « bien-agir » et développer un comportement éthique.

Le droit réglementaire sur la télémédecine aide-t-il ou non le professionnel de santé à avoir un comportement éthique dans ses pratiques de téléconsultation ?
La période dérogatoire, dans laquelle nous sommes toujours, conduit certains acteurs à déclarer que la levée définitive des contraintes réglementaires et conventionnelles (en médecine libérale) permettrait au « boom » des téléconsultations de perdurer. Le rétablissement des contraintes réglementaires et conventionnelles après la fin de la pandémie serait pour eux un nouveau frein à la pratique de la télémédecine. Dans la mesure où seule l’année 2019 pourrait illustrer l’existence d’un tel frein, est-il vraiment possible de répondre en toute objectivité à cette position ? Le lent développement de la téléconsultation en 2019 n’est-elle pas due au fait que les médecins ont commencé à se former aux bonnes pratiques ? (Le programme DPC télémédecine a été publié en décembre 2018)
On peut également suggérer que le « boom » des pratiques en 2020 est une illusion de développement puisque plus de la moitié des téléconsultations ont été caractérisées par une pratique non conforme à des règles fondamentales comme le RGPD ou le respect des droits des patients, règles qui ne sont pas spécifiques à la télémédecine. Quoiqu’il en soit, il semble avéré qu’après le confinement, à la fin de l’été 2020, environ 25% des médecins généralistes continuaient à pratiquer, en respectant pour la plupart les bonnes pratiques de la HAS.
Les autorités sanitaires vont cependant être sollicitées sur cette question dès la fin de la période épidémique. Ils peuvent prendre en compte certains faits qui ont caractérisé la pratique « dérogatoire » de la téléconsultation en 2020 et début 2021.
La protection des données personnelles de santé a été violée par de nombreuses pratiques de téléconsultations réalisées avec les outils des GAFAM. Le cadre réglementaire et conventionnel permet de protéger les données personnelles de santé.
Plus de la moitié des téléconsultations réalisées en 2020 l’ont été par téléphone. Autoriser la téléconsultation par téléphone renforcerait l’opinion en faveur d’une forme dégradée de la médecine. Il existe d’autres solutions, notamment l’assistance du patient par un infirmier, pour réaliser une téléconsultation chez une personne âgée, illettrée pour le numérique.
De nombreux médecins, au moment du confinement de mars 2020, n’étaient pas formés à la pratique d’une téléconsultation. Ne faut-il pas n’autoriser cette pratique qu’aux seuls médecins qui auront suivi une formation DPC à la télémédecine ?
Le futur avenant 9 de la convention médicale prévoit de limiter l’activité de téléconsultation à 20% de l’activité globale annuelle d’un médecin traitant. A priori, cette contrainte conventionnelle ne concernerait que les téléconsultations programmées réalisées en particulier avec une solution Saas de prise de rendez-vous.
Qu'en sera-t-il des téléconsultations non programmées organisées au sein du territoire de santé par les CPTS et les DAC ?
Comment ce nouvel avenant prendra-t-il en compte l’accès à la téléconsultation de patients vivant dans les zones en sous-densité médicale ? Considérera-t-il que l’accès à une plateforme de téléconsultation en dehors du territoire de santé, par des citoyens qui sont « hors parcours » du soin primaire (pas de médecin traitant), comme pouvant relever d’un droit des patients à trouver l’accès à un médecin qu’il ne trouve pas la solution dans le territoire de santé où il vit ? Ne serait-ce pas aux CPTS de décider de cet appel hors du territoire de santé ? L’avenant va autoriser la téléconsultation en dehors du territoire de santé lorsque la compétence médicale n’existe pas au sein du territoire.
En résumé, on voit bien que dans un contexte sanitaire où les solutions d’accès aux soins primaires ne sont pas garanties et que les comportements éthiques ne sont pas toujours appréhendés, l’Etat « plate-forme » doit conserver sa mission d’encadrement des pratiques de télémédecine, en particulier de téléconsultation, afin d’oeuvrer avec la plus grande efficacité possible à ce que chaque citoyen ait une égalité d’accès à des soins présentiels et à distance. C’est sa mission régalienne, rappelée par la loi fondamentale. L’ouverture prochaine de l’Espace numérique en santé (ENS) devrait améliorer ces situations à la condition que les professionnels de santé médicaux connaissent toutes les possibilités offertes par cet espace numérique.
Nous remercions vivement le Docteur Pierre SIMON (Medical Doctor, Nephrologist, Lawyer, Past-president of French Society for Telemedicine) , auteur d’un ouvrage sur la Télémédecine, pour partager son expertise professionnelle pour nos fidèles lecteurs de ManagerSante.com
Biographie de l'auteur :
Son parcours : Président de la Société Française de Télémédecine (SFT-ANTEL) de janvier 2010 à novembre 2015, il a été de 2007 à 2009 Conseiller Général des Etablissements de Santé au Ministère de la santé et co-auteur du rapport sur « La place de la télémédecine dans l’organisation des soins » (novembre 2008). Il a été Praticien hospitalier néphrologue de 1974 à 2007, chef de service de néphrologie-dialyse (1974/2007), président de Commission médicale d’établissement (2001/2007) et président de conférence régionale des présidents de CME (2004/2007). Depuis 2015, consultant dans le champ de la télémédecine (blog créé en 2016 : telemedaction.org).
Sa formation : outre sa formation médicale (doctorat de médecine en 1970) et spécialisée (DES de néphrologie et d’Anesthésie-réanimation en 1975), il est également juriste de la santé (DU de responsabilité médicale en 1998, DESS de Droit médical en 2002).
Missions :accompagnement de plusieurs projets de télémédecine en France (Outre-mer) et à l’étranger (Colombie, Côte d’Ivoire).
avril 2007, Gazette du Palais 2007

ManagerSante.com soutient l’opération COVID-19 et est partenaire média des eJADES (ateliers gratuits)
initiées par l’Association Soins aux Professionnels de Santé
en tant que partenaire média digital
Parce que les soignants ont plus que jamais besoin de soutien face à la pandémie de COVID-19, l’association SPS (Soins aux Professionnels en Santé), reconnue d’intérêt général, propose son dispositif d’aide et d’accompagnement psychologique 24h/24-7j/7 avec 100 psychologues de la plateforme Pros-Consulte.











